Тромбоэмболия лёгочной артерии
- 1 year ago
- 0
- 0
Тромбоэмболи́я лёгочной арте́рии (ТЭЛА) — закупорка лёгочной артерии или её ветвей тромбами , которые образуются чаще в крупных венах нижних конечностей или таза ( эмболия ). В зарубежной литературе распространено более широкое понятие лёгочная эмболия , которое также включает в себя редкие воздушные , жировые эмболии, эмболии амниотической жидкостью , инородными телами, опухолевыми клетками.
ТЭЛА — относительно распространённая сердечно-сосудистая патология (примерно 1 случай на тысячу населения в год) . В США ТЭЛА наблюдают примерно у 650 000 человек, которая приводит к 350 000 смертям в год . ТЭЛА чаще возникает у пожилых (В США в год венозная тромбоэмболия возникает первый раз примерно у 100 человек из 100 000 и экспоненциально растёт от менее 5 случаев на 100 000 человек у детей до 15 лет до 500 случаев на 100 000 человек в возрасте 80 лет) . Данные о связи пола с ТЭЛА разнятся, однако анализ национальной базы данных США выявил, что у мужчин смертность на 20—30% выше, чем у женщин . Заболеваемость венозной тромбоэмболией среди пожилых выше у мужчин, но у пациентов моложе 55 лет — выше у женщин .
В основе заболевания лежит тромбообразование , которому способствуют три фактора (триада Вирхова): нарушение кровотока (стаз крови), повреждение эндотелия сосудистой стенки, гиперкоагуляция (а так же угнетение фибринолиза) .
Нарушение кровотока обусловлено варикозным расширением вен, сдавлением сосудов извне ( опухолью , кистой , костными отломками, увеличенной маткой ), разрушением клапанов вен после перенесённого флеботромбоза, а также иммобилизация , которая нарушает функцию мышечно-венозной помпы нижних конечностей. Полицитемия , эритроцитоз, дегидратация , диспротеинемия, повышенное содержание фибриногена повышают вязкость крови, что замедляет кровоток.
При повреждении эндотелия обнажается субэндотелиальная зона, что запускает каскад реакций свёртывания крови . Причины этого — прямое повреждение стенки сосуда при установке внутрисосудистых катетеров , фильтров, стентов , протезировании вен, травме, операции. Также к повреждению эндотелия приводят гипоксия , вирусы , эндотоксины . При системной воспалительной реакции активируются лейкоциты, которые прикрепляясь к эндотелию повреждают его.
Источником тромбов при ТЭЛА чаще служат вены нижних конечностей ( тромбоз вен нижних конечностей ), намного реже — вены верхних конечностей и правые отделы сердца . Вероятность венозного тромбоза повышается у беременных женщин, у женщин, длительное время принимавших пероральные контрацептивы, у больных тромбофилией .
Согласно рекомендациям 2008 года больных стратифицируют на группы высокого и невысокого риска. Также последнюю подразделяют на подгруппы умеренного и низкого риска. Высокий риск — риск ранней смерти (в стационаре или в течение 30 дней после ТЭЛА) более 15%, умеренный — не более 15%, низкий — менее 1% . Для его определения учитывают три группы маркеров — клинические маркеры, маркеры дисфункции правого желудочка и маркеры повреждения миокарда.
Также вероятность ТЭЛА оценивают по шкале Уэллса ( Wells score , 2001) .
| Показатель | Баллы |
|---|---|
| Клинические симптомы тромбоза глубоких вен нижних конечностей (объективная припухлость нижней конечности, причиняющая боль пальпация ) | 3 |
| ТЭЛА более вероятна, чем другие патологии | 3 |
| Тахикардия >100 ударов/мин | 1,5 |
| Иммобилизация или хирургическое вмешательство на протяжении последних 3 дней | 1,5 |
| Тромбоз глубоких вен нижних конечностей или ТЭЛА в анамнезе | 1,5 |
| Кровохарканье | 1 |
| Онкологическая патология в настоящее время или давностью до 6 мес | 1 |
Если сумма баллов <2 — вероятность ТЭЛА низкая; 2—6 баллов — умеренная; >6 баллов — высокая.
Нередко используют Женевскую шкалу (2006) .
| Показатель | Баллы |
|---|---|
| Возраст >65 лет | 1 |
| Тромбоз глубоких вен нижних конечностей или ТЭЛА в анамнезе | 3 |
| Хирургическое вмешательство или перелом на протяжении последнего месяца | 2 |
| Онкологическая патология | 2 |
| Подозрение на тромбоз глубоких вен нижних конечностей (боль в одной конечности) | 3 |
| Кровохарканье | 2 |
| Тахикардия 75—94 уд/мин | 3 |
| Тахикардия ≥ 95 уд/мин | 5 |
| Боль при пальпации вены + отёк одной конечности | 4 |
Если сумма баллов <3 — вероятность ТЭЛА низкая; 4—10 баллов — умеренная; ≥ 11 баллов — высокая.
Эмболизацию вызывают свободно расположенные в просвете вены тромбы, прикреплённые к её стенке лишь в зоне его основания (флотирующие тромбы). Оторвавшийся тромб с током крови через правые отделы сердца попадает в лёгочную артерию , обтурируя её просвет. Последствия этого зависят от размеров, количества эмболов, реакции лёгких и активности тромболитической системы организма.
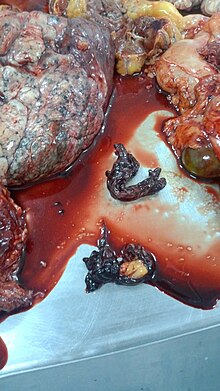
При эмболах небольших размеров симптомы отсутствуют. Крупные эмболы ухудшают перфузию сегментов или даже целых долей лёгкого, что приводит к нарушению газообмена и развитию гипоксии . В ответ на это рефлекторно сужается просвет сосудов малого круга кровообращения, повышается давление в лёгочных артериях. Увеличивается нагрузка на правый желудочек из-за высокого лёгочного сосудистого сопротивления, вызванного обструкцией и вазоконстрикцией. Тромбоэмболия мелких ветвей лёгочной артерии не сопровождается расстройствами гемодинамики и в 10% случаев развивается инфаркт лёгкого и вторичная инфарктная пневмония.
Клинически ТЭЛА классифицируют на следующие типы:
Эмболия мелких ветвей лёгочных артерий может протекать бессимптомно или иметь неспецифичные симптомы (незначительное повышение температуры тела, кашель).
Массивная ТЭЛА проявляется острой правожелудочковой недостаточностью с развитием шока и системной гипотензии (снижение артериального давления <90 мм рт.ст. или его падение на ≥40 мм рт.ст., что не связано с аритмией , гиповолемией или сепсисом ). Могут возникать одышка, тахикардия, обморок . При субмассивной ТЭЛА артериальная гипотензия отсутствует, а давление в малом круге кровообращения повышается умеренно. При этом обнаруживают признаки дисфункции правого желудочка сердца и/или повреждения миокарда, что свидетельствует о повышенном давлении в лёгочной артерии. При немассивной ТЭЛА симптомы отсутствуют и через несколько дней возникает инфаркт лёгкого, который проявляется болью в грудной клетке при дыхании (за счёт раздражения плевры ), лихорадкой , кашлем и, иногда, кровохарканьем и выявляется рентгенологически (типичные треугольные тени).
При аускультации сердца обнаруживают усиление и акцент II тона над трёхстворчатым клапаном и лёгочной артерией, систолический шум в этих точках. Возможны расщепление II тона, ритм галопа, что считают плохим прогностическим признаком. В области инфаркта лёгкого выслушивают ослабление дыхания, влажные хрипы и шум трения плевры.
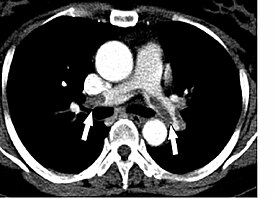
Диагностика трудна, так как симптомы ТЭЛА неспецифичны, а диагностические тесты несовершенны. Стандартные методы обследования (обычные лабораторные тесты, электрокардиография (ЭКГ), рентгенография органов грудной клетки) полезны только для исключения другой патологии (например, пневмонии , пневмоторакса , переломов рёбер , инфаркта миокарда , отёка лёгких ). К чувствительным и специфичным методам диагностики ТЭЛА относят определение d-димера , эхокардиография , компьютерная томография (КТ), вентиляционно-перфузионная сцинтиграфия , ангиография сосудов лёгких, а также методы диагностики тромбоза глубоких вен нижних конечностей (ультрасонография, КТ-венография).
D-димер — продукт распада фибрина ; его повышенный уровень предполагает недавнее тромбообразование. Определение уровня d-димеров — высокочувствительный (более 90 %), но не специфичный метод диагностики ТЭЛА. Это означает, что повышение уровня d-димеров происходит при большом количестве других патологических состояний (например, инфекция , воспалительные процессы, некроз , расслоение аорты ). Однако нормальный уровень d-димеров (<500 мкг/л) позволяет исключить ТЭЛА у пациентов с низкой и средней вероятностью .
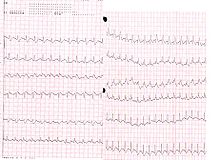
Признаки ТЭЛА на электрокардиограмме неспецифичны и у большинства больных отсутствуют . Часто выявляют синусовую тахикардию , высокий и заострённый зубец P (P-pulmonale, признак перегрузки правого предсердия) . Примерно у 20 % пациентов могут обнаруживаться признаки острого лёгочного сердца (перегрузки правого желудочка): отклонение электрической оси сердца вправо; синдром S I Q III T III (синдром МакГинна-Уайта ) — глубокий зубец S в I отведении, выраженный зубец Q и отрицательный зубец T в III отведении; новая блокада правой ножки пучка Гиса ; глубокие зубцы S в V 5-6 в сочетании с отрицательными зубцами T в V 1-4 . Однако острое лёгочное сердце может возникать и при других острых патологиях дыхательной системы (массивная пневмония , тяжёлый приступ бронхиальной астмы ) .
При рентгенографии органов грудной клетки обнаруживают признаки лёгочной гипертензии тромбоэмболического происхождения: расширение правых отделов сердца и корней лёгкого, (расширение правой нисходящей лёгочной артерии), (локальное обеднение сосудистого рисунка лёгкого), дисковидные ателектазы . При инфаркте лёгкого — (уплотнение конусообразной формы с вершиной, обращённой к воротам лёгких), плевральный выпот на стороне поражения.
С помощью эхокардиографии при ТЭЛА можно выявить нарушение функции правого желудочка (его расширение и гипокинез , выбухание межжелудочковой перегородки в сторону левого желудочка), признаки лёгочной гипертензии , трикуспидальную регургитацию . Иногда удаётся обнаружить тромбы в полости сердца (для этого информативнее чреспищеводная ЭхоКГ) . Также с помощью данного метода исключают другую патологию сердца, могут выявить открытое овальное окно , которое может влиять на выраженность гемодинамических расстройств и быть причиной парадоксальной эмболии артерий большого круга кровообращения .
КТ-ангиопульмонография позволяет обнаружить тромбы в лёгочной артерии. При данном методе датчик вращается вокруг больного, которому предварительно вводится внутривенно контрастный препарат. В результате создаётся объёмная картина лёгких. Однако пациент должен суметь задержать дыхание во время процедуры (несколько секунд). Метод менее инвазивен и более безопасен, чем ангиография . По мнению экспертов Европейского общества кардиологов у больных высокого риска достаточно однодетекторной КТ для подтверждения или исключения ТЭЛА. У больных невысокого риска рекомендуют мультидетекторную КТ, так как она позволяет более чётко выявить тромбы в ветвях лёгочной артерии .
Ультразвуковое исследование (УЗИ) периферических вен позволяет выявить тромбы в венах нижних конечностей. В большинстве случаев именно они служат источником тромбоэмболий. Для этого применяют две методики. Первая — компрессионное УЗИ; при этом в B-режиме получают поперечный сечение просвета артерий и вен. Затем УЗ-датчиком надавливают на кожу в проекции сосудов. При наличии тромба в вене, её просвет не уменьшается (сдавление не происходит). Другая методика — допплеровское УЗИ; при этом с помощью эффекта Допплера определяют скорость кровотока в сосудах. Снижение скорости кровотока в венах — возможный признак закупорки их тромбом. Комбинацию компрессионного и допплеровского УЗИ называют дуплексной ультрасонографией.
позволяет выявить участки лёгкого, которые вентилируются, но не кровоснабжаются (в результате обструкции тромбом). Нормальная сцинтиграмма лёгких позволяет с точностью до 90 % исключить ТЭЛА. Однако дефицит перфузии может встречаться при множестве других патологий лёгких. Обычно данный метод применяют при противопоказаниях к КТ.
Ангиография сосудов лёгких — самый точный метод диагностики ТЭЛА, но в то же время инвазивный и не имеет преимуществ перед КТ. Критериями достоверного диагноза считают внезапный обрыв ветви лёгочной артерии и контуры тромба, критериями вероятного диагноза — резкое сужение ветви лёгочной артерии и медленное вымывание контраста.
Лечение больных с ТЭЛА должно осуществляться в отделениях реанимации и интенсивной терапии .
При остановке сердца выполняют сердечно-лёгочную реанимацию . В случае возникновения гипоксии у пациента с ТЭЛА проводят оксигенотерапию (маски, носовые катетеры); реже требуется искусственная вентиляция лёгких . Для устранения гипотензии внутривенно вводят солевые растворы или ( адреналин , добутамин , допамин ) .
Своевременная антикоагулянтная терапия снижает риск смерти и рецидивов тромбоэмболий, поэтому её рекомендуют начинать не только при подтверждённом диагнозе, но ещё в процессе диагностики при высокой вероятности ТЭЛА. Для этого применяют нефракционированный гепарин (внутривенно), низкомолекулярный гепарин: эноксапарин, далтепарин (подкожно) или фондапаринукс (подкожно).
Дозировку нефракционированного гепарина подбирают, учитывая массу пациента и активированное частичное тромбопластиновое время (АЧТВ) . Для этого готовят раствор гепарина натрия — 20 000 МЕ /кг на 500 мл физиологического раствора . Вначале вводят внутривенно струйно 80 МЕ/кг, а затем проводят инфузию со скоростью 18 МЕ/кг/ч. Через 6 часов после струйного введения проверяют АЧТВ и корректирую скорость введения гепарина как указано в таблице. АЧТВ определяют через 3 часа после каждого изменения скорости; при достижении желаемого уровня (46—70 с, в 1,5—2,5 раза выше контроля) этот показатель контролируют ежедневно.
| АЧТВ, с | Изменение дозировки |
|---|---|
| <35 | Увеличить на 4 МЕ/кг/ч |
| 35—45 | Увеличить на 2 МЕ/кг/ч |
| 46—70 | Не изменять |
| 71—90 | Уменьшить на 2 МЕ/кг/ч |
| >90 | Прекратить введение на 1 ч, затем уменьшить на 3 МЕ/кг/ч |
В большинстве случаев применяют низкомолекулярные гепарины, так как они эффективнее, безопаснее и удобнее в применении, чем нефракционированный . Однако с осторожностью их следует назначать при дисфункции почек (уменьшение клиренса креатинина <30 мл/мин) и при высоком риске геморрагических осложнений (длительность действия нефракционированного гепарина более короткая и поэтому его можно быстрее отменить в случае развития кровотечения). Из низкомолекулярных гепаринов рекомендованы: эноксапарин (1 мг/кг каждые 12 ч или 1,5 мг/кг 1 раз в сутки), (175 МЕ/кг 1 раз в сутки). У больных с онкологическими заболеваниями можно использовать (200 МЕ/кг 1 раз в сутки) .
Для антикоагуляции возможно применение фондапаринукса — селективного ингибитора фактора Xa. Его назначают подкожно 1 раз в сутки 5 мг при массе тела <50 кг, 7,5 мг — при 50—100 кг и 10 мг — если >100 кг. Он высокоэффективен при ТЭЛА и не вызывает тромбоцитопению , в отличие от гепарина. Однако фондапаринукс противопоказан при тяжёлой почечной недостаточности (клиренс креатинина <20 мл/мин) .
Также желательно уже в первый день введения антикоагулянтов прямого действия (гепарины или фондапаринукс) назначить варфарин . При достижении уровня международного нормализованного отношения (МНО) 2—3 и удержании его на таком уровне не менее 2 суток прямые антикоагулянты отменяют (но не ранее, чем через 5 суток от начала их применения). Начальная доза варфарина — 5 или 7,5 мг 1 раз в сутки. Пациентам моложе 60 лет и без серьёзной сопутствующей патологии допустима начальная доза 10 мг. Приём варфарина продолжают не менее 3 месяцев .
Цель реперфузионной терапии — удаление тромба и восстановление нормального лёгочного кровотока. Чаще всего для этого применяют тромболитическую терапию . Её рекомендуют проводить больным высокого риска. Некоторые авторы допускают применение тромболизиса при умеренном риске, однако польза такой терапии в этой группе больных в настоящее время не ясна . Применяют следующие препараты:
Кровотечение — основная проблема тромболитической терапии. Массивное кровотечение развивается в 13 % случаев, в 1,8 % — внутримозговое кровоизлияние .

Хирургическое удаление тромба ( ) рассматривают как альтернативный метод лечения ТЭЛА высокого риска, когда тромболитическая терапия противопоказана. Больным с высоким риском рецидива и при абсолютных противопоказаниях к антикоагулянтной терапии возможна установка кава-фильтров . Они представляют собой сетчатые фильтры, которые улавливают отрывающиеся от стенки тромбы и предотвращают их попадание в лёгочную артерию. Кава-фильтр вводят чрескожно, чаще через внутреннюю яремную или бедренную вену, и устанавливают ниже почечных вен (выше — при наличии тромбов в почечных венах) .