Серотониновый синдром
- 1 year ago
- 0
- 0
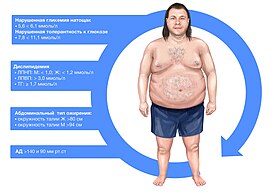
Метаболи́ческий синдро́м (МС) (синонимы: метаболический синдром X, синдром Reaven, синдром резистентности к инсулину ) — увеличение массы висцерального жира , снижение чувствительности периферических тканей к инсулину и , которые нарушают углеводный , липидный , пуриновый обмен, а также вызывают артериальную гипертензию .
В 1981 г. M. Hanefeld и W. Leoonardt предложили обозначить случаи сочетания различных метаболических нарушений термином «метаболический синдром» (МС).
В 1988 г. профессор G. Reaven в своей Бантинговской лекции на основании собственных наблюдений и обобщения исследований других авторов выдвинул гипотезу , в соответствии с которой резистентность к инсулину, абдоминальное ожирение , артериальная гипертензия (АГ), атерогенная дислипидемия и ишемическая болезнь сердца (ИБС) служат проявлением патологического состояния, которое он предложил назвать «синдромом Х». В 1989 г. D. Kaplan ввёл термин «смертельный квартет»: сочетание ожирения, АГ, нарушение толерантности к глюкозе и гипертриглицеридемии .
По H. Arnesen (1992) под метаболическим синдромом понимают сочетание по крайней мере двух из пяти нарушений:
Согласно данным ВОЗ , число больных с инсулинорезистентным синдромом, имеющих высокий риск развития сахарного диабета 2-го типа , составляет в Европе 40—60 миллионов человек. В промышленно развитых странах распространённость метаболического синдрома среди лиц старше 30 лет составляет 10—20 %, в США — 34 % (44 % среди людей старше 50 лет) . Считалось, что метаболический синдром — болезнь людей среднего возраста и (преимущественно) женщин. Однако проведенное под эгидой Американской ассоциации диабета обследование свидетельствует о том, что данный синдром демонстрирует устойчивый рост среди подростков и молодёжи . Так, по данным учёных из Вашингтонского университета , в период с 1994 по 2000 год частота встречаемости метаболического синдрома среди подростков возросла с 4,2 до 6,4 %. В общенациональных масштабах количество подростков и молодых людей, страдающих синдромом X, оценивается более чем в 2 миллиона.
Метаболический синдром — одна из наиболее актуальных проблем современной медицины, связанная с ведением нездорового образа жизни. Понятие «здоровый образ жизни» включает рациональное питание , поддержание нормальной массы тела, регулярную и соответствующую возрасту физическую активность, здоровый сон , отказ от употребления алкоголя и табакокурения.
К группам риска для выявления метаболического синдрома относятся лица как с начальными признаками заболевания, так и с его осложнениями, такими как:
Согласно современным представлениям, в основе всех проявлений метаболического синдрома лежит первичная инсулинорезистентность и сопутствующая гиперинсулинемия. У женщин частота возрастает в менопаузе . Данный синдром генетически детерминирован, его развитию способствуют избыточное, калорийное питание, гиподинамия , некоторые заболевания или приём препаратов-антагонистов инсулина. Среди лиц с превышением индекса массы тела на 40 % утилизация глюкозы снижается на 30—40 %.
Ожирение — независимый фактор риска сердечно-сосудистых заболеваний с высокой смертностью. Выделяют два его типа: андроидный и гиноидный. Андроидный проявляется неравномерным распределением жира с избыточным отложением в верхней половине туловища, на животе и увеличения количества висцерального (внутреннего) жира. На конечностях и ягодицах жира мало. Такое ожирение называют абдоминальным.
Андроидный тип ожирения — главный фактор риска развития артериальной гипертензии, атеросклероза и сахарного диабета второго типа. При висцеральном (внутреннем) ожирении в кровоток через систему воротной вены поступает избыточное количество свободных жирных кислот (увеличение в 20—30 раз по сравнению с нормой). В результате печень подвергается мощному и постоянному воздействию свободных жирных кислот, что приводит к ряду метаболических нарушений ( гипергликемия , увеличение липопротеинов низкой плотности, обогащённых триглицеридами, инсулинорезистентность, гиперинсулинемия). Инсулинорезистентность и гиперинсулинемия способствуют развитию артериальной гипертензии.
Как показал д-р Kalle Suoula и коллеги (Университет Тампере, Финляндия), метаболический синдром достоверно коррелирует с повышенной жёсткостью артериальной стенки, которая диагностировалась путём определения скорости пульсовой волны (СПВ). По данным регрессионного анализа, артериальное давление, возраст, окружность талии, уровень глюкозы натощак независимо предсказывали увеличение артериальной жёсткости у лиц среднего и старшего возраста. Таким образом, данное исследование впервые продемонстрировало, что метаболический синдром достоверно ассоциируются с увеличением скорости пульсовой волны СПВ.
Через 10—20 лет после начала метаболического синдрома развивается и прогрессирует атеросклероз — в дальнейшем возможны осложнения: инфаркт и инсульт .
Избыток жира в брюшной полости затрудняет работу лимфатической системы .
Основной признак: центральный (абдоминальный) тип ожирения — более 80 см у женщин и более 94 см у мужчин (для европеоидов ). Также измеряют индекс массы тела для определения степени ожирения и степени риска сердечно-сосудистых осложнений.
| Типы массы тела | ИМТ (кг/м²) | Риск сопутствующих заболеваний |
|---|---|---|
| Дефицит массы тела | <18,5 | Низкий(повышен риск других заболеваний) |
| Нормальная масса тела | 18,5—24,9 | Обычный |
| Избыточная масса тела | 25,0—29,9 | Повышенный |
| Ожирение I степени | 30,0—34,9 | Высокий |
| Ожирение II степени | 35,0—39,9 | Очень высокий |
| Ожирение III степени | 40 | Чрезвычайно высокий |
Дополнительные критерии:
Один основной и два дополнительных критерия подтверждают диагноз МС.
Абдоминальное ожирение, АГ и нарушения метаболизма углеводов и жиров, характерные для МС, наблюдаются при болезни и синдроме Иценко-Кушинга . Даже внешний вид пациентов с МС и болезнью Иценко-Кушинга зачастую идентичен, что требует дифференциальной диагностики.
Для дифференциальной диагностики с тем или иным эндокринным заболеванием, протекающим со сходной с МС клинической картиной, необходимо использовать дополнительные методы исследования.
Компьютерная томография надпочечников позволит установить или исключить их первичную патологию. КТ или ядерная магнитно-резонансная томография гипофиза поможет оценить его функционально-структурное состояние и определить наличие или отсутствие микро- или макроаденом. Для болезни Иценко-Кушинга характерны наличие опухоли гипофиза и двустороння гиперплазия надпочечников . Синдром Иценко-Кушинга может быть связан с односторонним поражением надпочечников ( , аденокарцинома коры надпочечников).
Дополнительную помощь в дифференциальной диагностике могут оказать гормональные методы исследования. С этой целью определяют содержание в крови кортизола , альдостерона , АКТГ , пролактина , тиреотропного гормона и др. У пациентов с МС также может наблюдаться небольшое повышение уровней кортизола, пролактина , тиреотропного гормона, АКТГ, но при первичной эндокринной патологии превышение концентрации этих гормонов будет в десятки и сотни раз больше нормальных значений. При подозрении на наличие альдостеромы определение содержания альдостерона и ренина поможет в дифференциальной диагностике. Выявлению феохромоцитомы будет способствовать, наряду с КТ надпочечников и парааортальной области, исследование катехоламинов в крови и моче и ванилил-миндальной кислоты в моче, особенно в период после гипертонического криза .
Нечасто удаётся определить органическую причину ожирения. Только у 1 из 1 тыс. пациентов можно обнаружить заболевание, приводящее к повышению МТ. Тем не менее, тщательное обследование пациентов для определения возможной причины ожирения необходимо, так как это в значительной степени влияет на тактику лечения.
Диагноз «метаболический синдром» в МКБ-10 отсутствует. Рубрицированы лишь эссенциальная АГ (гипертоническая болезнь) — код I10 и ожирение — код Ε66.9. В диагнозе может быть двойная кодировка (I10 и Ε66.9); в зависимости от превалирования той или иной код ставится на первое место. В диагностических заключениях описываются все составляющие данного симптомокомплекса.
Учитывая, что повышение АД при МС является следствием абдоминального ожирения, инсулинорезистентности и гиперинсулинемии, АГ носит вторичный характер и является симптоматической, за исключением случаев, когда АГ возникала до появления признаков МС.
В первую очередь лечение должно быть направлено на решение проблемы избыточного веса, которое достигается, главным образом, немедикаментозными методами. Необходимо увеличить двигательную активность, уменьшить калорийность питания и рационализировать состав потребляемой пищи.
Лечение метаболического синдрома является комплексным и включает в себя:
В случаях несбалансированного питания пищевой рацион может дополняться обогащёнными витаминами, микроэлементами пищевыми добавками, изготовленными на основе пищевых волокон . При необходимости применяются специальные препараты и в крайних случаях — оперативное вмешательство ( желудочное или ).
Количество легкоусвояемых углеводов в рационе должно составлять менее 30 % от общей калорийности пищи, жиры — менее 10 %. Проводится коррекция нарушения чувствительности к глюкозе . Для лечения АГ используются соответствующие препараты ( моксонидин — положительно влияет на обмен глюкозы, а также ИАПФ, антагонисты кальция, сартаны — нейтрально влияют на обмен глюкозы, однако, телмисартан способен снижать уровень висцерального ожирения). Бета-блокаторы и диуретики используют с осторожностью из-за их негативного влияния на обмен глюкозы. У больных с диабетом АД снижается до уровня 130/85, без него — 140/90. Для лечения липидных нарушений в основном применяют фибраты ( фенофибрат ), в связи с их способностью снижать триглицериды и повышать ЛПВП.
Препараты для лечения высокого уровня сахара в крови могут оказывать благоприятные воздействия на холестерин и артериальное давление. Класс препаратов — тиазолидины: пиоглитазон (Глютазон), уменьшают толщину стенок каротидных артерий.
Метформин — препарат, который обычно используется для лечения сахарного диабета 2 типа, помогает предотвратить начало сахарного диабета у людей с МС.
Эффективность лечения метаболического синдрома зависит от его давности. Наибольшего эффекта следует ожидать в самом начале возникновения порочного круга, когда возникает избыточный вес.