Рак предстательной железы
- 1 year ago
- 0
- 0
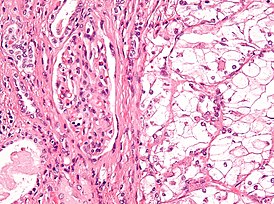
Рак по́чки — злокачественная опухоль почки , которая чаще всего представляет собой карциному и развивается либо из эпителия проксимальных канальцев и ( почечноклеточный рак, ПКР ), либо из эпителия ( переходноклеточный рак ) .
Почечноклеточный рак представляет собой ведущую разновидность злокачественных опухолей , локализующихся в почке (хотя метастазы почечноклеточного рака могут поражать другие органы). У взрослых доля почечноклеточного рака среди первичных злокачественных опухолей почки составляет 80—85 % . По другим сведениям, на почечно-клеточный рак приходится примерно 90 % всех злокачественных опухолей почки .
Первое описание расположенной в почке раковой опухоли дал немецкий врач Даниил Зеннерт , который практиковал в Виттенберге и поместил это описание в своей книге Practicae Medicinae (опубликована в 1613 году) . Однако признание современников получило лишь описание, данное французским врачом Г. Мирилом, который в 1810 году описал случай заболевания раком почки, выявленного у 35-летней беременной женщины Франсуазы Левелли .
В 1826 году Г. Кёниг опубликовал первый вариант классификации опухолей почки; этот вариант был основан на данных макроскопической морфологии и предусматривал подразделение опухолей почки на четыре группы: скиррозные , стеатоматозные , фунгоидные и медуллярные . В 1855 году Ш. Ф. Робин установил, что рак почки развивается из эпителия . Наконец, в 1883 году немецкий врач-патолог Пауль Гравиц дал классическое описание почечно-клеточного рака под названием «гипернефрома», хотя в понимании его происхождения сделал шаг назад (считая, что опухоли почки берут начало из остатков ткани надпочечников ) . На данный момент термины «гипернефрома» или «гипернефроидный рак» не актуальны.
В мире ежегодно заболевает и погибает от почечноклеточного рака приблизительно 250 тыс. и 100 тыс. человек соответственно. В 2008 году в России было зарегистрировано 17 563 новых случая почечноклеточного рака и 8 370 человек умерло вследствие прогрессирования заболевания . В 2010 году число новых случаев заболевания раком почки в России возросло до 18 723 . В 2011 году в России из 522 410 впервые выявленных онкологических больных диагноз рака почки был поставлен 19 657 (2,64 %) из них, в том числе 10 872 мужчинам и 8 785 женщинам; в том же году от рака почки в России умер уже 8 561 пациент . В 2013 году число зарегистрированных в России новых случаев заболевания почечноклеточным раком возросло до 20 892 .
В мировой структуре злокачественных новообразований доля почечно-клеточного рака в 2008 году занимала 2—3 % . По данным на тот же год, в России почечно-клеточный рак составлял приблизительно 4,3 % всех злокачественных новообразований у мужчин (8-е место среди различных злокачественных новообразований) и 2,9 % у женщин (11-е место). При этом стандартизованные (по европейскому возрастному стандарту) показатели заболеваемости на 100 000 населения составили: 12,2 — среди всего населения, 16,5 — среди мужчин и 8,4 — среди женщин; стандартизованные показатели смертности составляли 6,2 для мужчин и 2,2 для женщин. Медиана возраста больного на момент постановки диагноза равнялась 61 году. Общая 5-летняя выживаемость в 2001—2005 годах составила 59,7 %; за период с 1999 по 2006 годы показатели опухоль-специфической выживаемости при почечно-клеточном раке среди обоих полов несколько улучшились, но незначительно .
В последние годы заболеваемость почечноклеточным раком в большинстве развитых стран возрастает, причём по темпам прироста заболеваемости рак почки уступает только новообразованиям предстательной и щитовидной желез .
Главные факторы риска связаны с образом жизни. Курение, ожирение и гипертония являются причинами до 50 % случаев заболевания раком почки . Хотя эпидемиологические исследования позволили выделить несколько факторов риска, которые могут иметь отношение к развитию почечноклеточного рака, этиология выяснена далеко не полностью .
В качестве основных факторов, повышающих риск развития рака почки, выделяют:
Специфический фактор риска выявлен у пациентов с терминальной стадией хронической почечной недостаточности , к которым длительное время применяли процедуру гемодиализа . У таких пациентов почки в 35 — 47 % случаев претерпевают кистозную дегенерацию, причём клетки эпителия, выстилающего такие кисты, подвергаются раковому перерождению примерно в 30 раз чаще, чем клетки паренхимы почек здоровых людей .

Клинически рак почки классифицируется, как и все другие злокачественные образования, по системе TNM . В данной системе компонент T ( лат. tumor ‘опухоль’) характеризует размеры и распространённость первичной опухоли, компонент N ( лат. nodus ‘узел’) — степень метастатического поражения регионарных лимфатических узлов , компонент M ( греч. μετάστασις ‘перемещение’) — отсутствие или наличие метастазов в отдалённые органы. Такая клиническая классификация в компактной форме отражает диагноз, частично предопределяя тактику лечения и прогноз .
Применительно к почечно-клеточному раку TNM -классификация выглядит следующим образом :
Кроме классификации TNM, существует также классификация Робсона :
Рак почки метастазирует гематогенным и лимфогенным путём. Метастазы обнаруживаются у 25 % пациентов на момент установления диагноза. Выживаемость данных больных составляет от 6 до 12 месяцев и только 10 % переживают 2 года. Приблизительно у 30 — 50 % больных в различные сроки после нефрэктомии появляются метахронные метастазы. Прогноз для последней группы несколько лучше, однако 5-летняя выживаемость не превышает 9 %. По данным Saitoh et al. (1982) , наиболее частыми локализациями множественных метастазов являются: лёгкие (76 %), лимфатические узлы (64 %), кости (43 %), печень (41 %), ипсилатеральный и контралатеральный надпочечники (19 % и 11,5 %), контралатеральная почка (25 %), головной мозг (11,2 %). Солитарные метастазы или метастатическое поражение только одного органа имеет место только в 8—11 % случаев.
Способностью метастазировать, хотя и редко, обладают даже весьма скромные по размерам (менее 3 см в наибольшем измерении) первичные опухоли, обнаруженные в почках. В 1987 году японскими онкологами был описан случай, когда пациент с выявленной в его почке 8-миллиметровой карциномой (светлоклеточный вариант почечно-клеточного рака) имел уже костные метастазы и умер через 7 месяцев после выявления заболевания .
При диссеминированных злокачественных опухолях почки костные метастазы возникают в 30 — 70 % случаев; при этом метастатические опухоли костей более распространены, чем первичные, составляя около 96 % всех новообразований костной системы . Характерную особенность метастазирования почечно-клеточного рака в кости по сравнению с метастазами опухолей других локализаций составляет преобладание солитарных очагов . Стратегия лечения костных метастазов зависит от их типа: при солитарных метастазах показано радикальное и абластичное их удаление (независимо от времени возникновения), что позволяет достичь длительной ремиссии, а при множественных метастатических поражениях (когда речь идёт лишь об улучшении качества жизни пациента) предпочтительны малоинвазивные хирургические вмешательства .
По данным проведённого в 2012 году многоцентрового кооперированного исследования с использованием базы данных, содержащей информацию о 7813 больных раком почки в России, было обнаружено 1158 больных с IV клинической стадией рака, причём отдалённые метастазы были выявлены у 1011 (87,3 %) из них. У 557 (54,1 %) пациентов наблюдались метастазы в лёгких, у 283 (28 %) — в костях, у 172 (17 %) — в нерегионарных лимфатических узлах, у 141 (13,9 %) — в печени, у 107 (10,6 %) — в контралатеральном надпочечнике и у 38 (3,8 %) — в головном мозге (у ряда больных метастазы появились в нескольких органах) .
Говоря о течении метастатической болезни при раке почки, нельзя не упомянуть о случаях спонтанной регрессии и стабилизации. Спонтанная регрессия отмечается у 0,4 — 0,8 % больных раком почки (это касается в подавляющем большинстве случаев регрессии лёгочных метастазов). Стабилизация болезни (определяемая как отсутствие роста и появления новых метастазов) наблюдается у 20 — 30 % больных, и с такой же частотой отмечается стабилизация болезни (отсутствие роста первичной опухоли) у больных раком почки без метастазов. Этот феномен должен учитываться при решении вопроса о хирургическом или системном лечении больных с высоким риском, которые в действительности могут прожить дольше без специальных методов лечения.

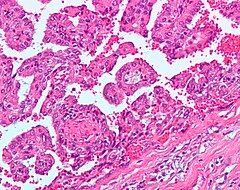
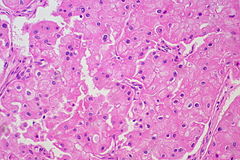
Ранее рак почки классифицировали по типу клеток и характеру роста. Позже было установлено что рак почки в абсолютном большинстве — смешанный. Современная классификация основывается на морфологических, цитогенетических и молекулярных исследованиях, а также иммуногистохимическом анализе и выделяет 5 видов почечно-клеточного рака :
Папиллярный почечно-клеточный рак при этом включает два отдельных подтипа: 1-й из них представлен мелкими клетками со светлой цитоплазмой, 2-й — крупными клетками и эозинофильной цитоплазмой (для данного подтипа вероятность развития метастазов выше) .
В 2013 году в рамках Ванкуверской классификации злокачественных опухолей почки были выделены новые гистологические виды почечно-клеточного рака: тубулярно-кистозный ПКР, светлоклеточный папиллярный ПКР, ассоциированная с ПКР приобретённая кистозная болезнь, ПКР с транслокацией в семействе MiT и ассоциированный с ПКР наследственный лейомиоматоз. Эксперты выделяют также ещё 3 редких опухоли, которые в будущем могут войти в классификацию: ПКР с транслокацией ALK, подобный раку щитовидной железы фолликулярный ПКР, и ассоциированный с недостаточностью сукцинатдегидрогеназы B ПКР. Предполагается, что Ванкуверская классификация станет основой очередного пересмотра классификации опухолей Всемирной организации здравоохранения .
В рамках упоминавшегося выше многоцентрового кооперированного исследования 2012 года гистологический тип опухоли почки после операции был описан у 7357 из 7813 больных раком почки, присутствовавших в базе данных. При этом светлоклеточный вариант рака был выявлен у 6774 (92,1 %) пациентов, папиллярный — у 303 (4,1 %), хромофобный — у 175 (2,4 %), рак собирательных трубочек — у 17 (0,2 %), а наличие саркомоподобного рака в опухоли отмечалось у 88 пациентов. Частота выявления светлоклеточных и несветлоклеточных форм почечно-клеточного рака заметно отличалась от данных, полученных в начале 2000-х гг. в зарубежной клинической практике (где на долю светлоклеточного варианта приходилось 80—90 % злокачественных опухолей, папиллярного — 10—15 %, хромофобного — 4—5 %, рака из собирательных трубочек — менее 1 %, а 7 % случаев осталось неклассифицированными ); это, возможно, связано с определённой недооценкой частоты хромофобного и особенно папиллярного вариантов, допускаемой российскими морфологами .
Возникновение различных гистологических разновидностей почечно-клеточного рака сопряжено с различного характера изменениями в геноме . Так, для светлоклеточного рака почки основным «драйверным» механизмом оказывается инактивация ( делеция , гиперметилирование или миссенс-мутация ) гена VHL (расположен на коротком плече 3-й хромосомы ). Такая инактивация ведёт к потере функций кодируемого данным геном белка-супрессора pVHL), отмечаемой почти в 100 % случаев наследственного и более чем в 75 % спорадического светлоклеточного рака. В результате, в частности, нарушается внутриклеточная регуляция уровня одного из транскрипционных факторов — фактора HIF ( фактор, индуцируемый гипоксией ), следствием чего оказывается неконтролируемое усиление ангиогенеза (последнее выступает как необходимое условие развития опухоли) .
Гистологическая классификация оказывает основное влияние на выбор наиболее эффективных вариантов лечения, поскольку разные типы рака по-разному отвечают на различные препараты для химиотерапии, лучевую терапию и т. д.
В диагностике рака почки применяют следующие методы:
Окончательный диагноз любого рака ставится только на основании гистологического исследования образца опухоли ( биопсия ) или опухоли целиком.
Распространение и внедрение в клиническую практику высокотехнологичных методов диагностики опухолей ( ультрасонография , мультиспиральная компьютерная и магнитно-резонансная томография ) привели к росту выявляемости инцидентального почечно-клеточного рака ( инцидентальные опухоли почек — опухоли, не проявившие себя клинически и обнаруженные случайно в ходе диспансеризации или обследования по поводу других заболеваний). Если в 1970-е годы такие опухоли выявлялись менее чем в 10 % случаев, то на рубеже XX—XXI вв. они составляли почти 60 % от всех случаев выявления рака почки .
Выявляемость рака почки на ранних стадиях заболевания продолжает желать лучшего. Так, в 2012 году в России 21,5 % больных обратилось в онкологические учреждения уже при наличии отдалённых метастазов, и ещё 20,1 % имели исходно III стадию заболевания. С учётом того, что примерно у 50 % пациентов, перенёсших радикальную нефрэктомию на ранней (М 0 ) стадии заболевания, впоследствии возникают метастазы, необходимость в противоопухолевой лекарственной терапии рано или поздно возникает более чем у половины больных .
К основным методам лечения почечно-клеточного рака относятся: оперативное удаление опухоли, химиотерапия , лучевая терапия , иммунотерапия , таргетная терапия , предоперационная и паллиативная химиоэмболизация .
Оперативное удаление опухоли является основным и самым эффективным методом лечения почечно-клеточного рака. Удаление первичного очага увеличивает выживаемость на всех стадиях заболевания. Наилучшие результаты на первой стадии даёт нефрэктомия (полное удаление поражённой почки); однако если размеры опухоли невелики (либо почка всего одна, или же диагностирован двусторонний рак почек ), применяют органосохраняющее лечение — резекцию почки (в последние годы процентное соотношение резекций почки и нефрэктомий значительно возросло, что связано с улучшением диагностики и повышением частоты выявления ранних стадий опухолей ). В настоящее время часто считают, что показанием к резекции почки служит опухоль класса T 1 с доступной для резекции локализацией, диаметр которой не превосходит 5 см; в этом случае органосохраняющее лечение оказывается предпочтительным, поскольку сохранение функционирующей паренхимы позволяет улучшить качество жизни пациента . В последнее время всё большее применение находят также малоинвазивные методы удаления опухоли: радиочастотная абляция , .
При лечении почечно-клеточного рака применяется крайне редко (чаще всего назначают капецитабин , доксорубицин ), поскольку данный тип опухоли мало чувствителен к известным химиотерапевтическим препаратам. Одной из основных причин высокой устойчивости опухолей почки к химиотерапии считается гиперэкспрессия белка множественной лекарственной устойчивости (MDR-1), связанная, вероятнее всего, с тем, что данный белок в норме продуцируется в клетках проксимальных канальцев почки, из которых чаще всего и развиваются опухоли .
Используется при лечении почечно-клеточного рака несколько чаще, чем химиотерапия; хотя чувствительность опухоли почки к облучению также невелика, но применение лучевой терапии иногда оправдано с паллиативной целью у пациентов с метастазами и выраженным болевым синдромом, поскольку это позволяет уменьшить испытываемые пациентом боли и улучшить на определённое время его самочувствие .
Стала широко применяться при лечении почечно-клеточного рака в 80-е годы XX века. До недавнего времени иммунотерапевтические методы с применением интерферона-альфа или интерлейкина-2 являлись единственным стандартом при лекарственном лечении больных диссеминированными формами ПКР; однако частота объективных эффектов при их применении остаётся невысокой, и в настоящее время они уступили своё место препаратам таргетной терапии с связи с явными преимуществами последних .
Возрождение интереса к иммунотерапевтическим методам лечения почечно-клеточного рака произошло в середине 2010-х годов и связано, прежде всего, с появлением препарата ниволумаб (в США зарегистрирован для 2-й линии терапии метастатического ПКР в октябре 2015 года , в России — в 2016 году ). Этот препарат относится к группе таргетных иммуномодуляторов и представляет собой моноклональное антитело , действующее как . Его мишенью служат рецепторы программированной смерти 1 ( PD-1 ) на поверхности T-лимфоцитов ; подавляя их блокаду, вызванную лигандами PD-L1 и PD-L2 (их экспрессируют клетки развивающейся опухоли), ниволумаб восстанавливает иммунный ответ организма, направленный против опухоли. Результаты клинических исследований показали достаточно высокую эффективность ниволумаба при терапии светлоклеточного метастатического ПКР; обнадёживающие результаты получены и в отношении некоторых других гистологических видов ПКР . Другие препараты: ипилимумаб .
Таргетная терапия как метод лечения почечно-клеточного рака, предполагающий избирательную нацеленность на специфические «мишени» опухолевых клеток, возникла в начале XXI века . Её появление связано с открытием — благодаря успехам молекулярной биологии — основных патогенетических путей развития данного типа рака, опосредованных через фактор роста эндотелия сосудов VEGF или через мишень рапамицина у млекопитающих mTOR . Рост раковой опухоли и её способность к метастазированию связаны с протекающим в опухолевых тканях интенсивным ангиогенезом , который стимулируется сигнальным белком VEGF, а белок mTOR регулирует клеточный рост; препараты таргетной терапии ингибируют эти белки, подавляя рост и размножение раковых клеток. В терапии почечно-клеточного рака находят применение следующие препараты: 1) ингибиторы VEGF-рецепторов: сорафениб , сунитиниб , ; 2) ингибиторы белка VEGF: бевацизумаб ; 3) ингибиторы mTOR : темсиролимус , эверолимус . В 2012 году к числу используемых ингибиторов VEGF-рецепторов добавились и .
Разработка новых таргетных препаратов для лечения почечно-клеточного рака активно ведётся в различных странах мира. Так, созданное российскими специалистами моноклональное антитело OM-RCA-01, нацеленное против рецептора фактора роста фибробластов FGFR1, показало в 2013—2014 гг. в доклинических испытаниях обнадёживающие результаты в качестве ингибитора ангиогенеза и переведено в фазу клинических испытаний с перспективой использования при лечении метастатического почечно-клеточного рака .
Наиболее универсальным среди таргетных препаратов первоначально считался сорафениб, подавляющий не только ангиогенез, но и клеточную пролиферацию ; в то же время проведённые в конце 2000-х — начале 2010-х гг. клинические исследования показали, что сунитиниб, пазопаниб и акситиниб имеют (по крайней мере на 1-й линии терапии) вполне сравнимые с сорафенибом показатели эффективности . Получены данные в пользу целесообразности применения на 1-й линии терапии сунитиниба (при его непереносимости — пазопаниба), а на 2-й — акситиниба или эверолимуса . В качестве стандарта лечения больных метастатическим почечно-клеточным раком светлоклеточного типа при неблагоприятном прогнозе рекомендован темсиролимус . В России акситиниб применяется для лечения злокачественных новообразований почки, кроме почечной лоханки. Терапия рака почки пембролизумабом и акситинибом уже одобрена по ряду клинических показаний. Эффективность сочетания , по сравнению с сунитинибом, была выражена в увеличении выживаемости пациентов, а также в продлении ремиссии, что способствовало статистически значимому повышению качества их жизни .
Серьёзной проблемой на пути применения препаратов данного класса является, впрочем, быстро развивающаяся резистентность организма к ним, а также (наблюдаемая достаточно часто) плохая их переносимость, сопровождающаяся различными побочными эффектами ; для борьбы с этим пытаются применять комбинированную терапию (по предварительным данным, обнадёживающие результаты даёт совместное применение бевацизумаба и одного из ингибиторов mTOR ) .
Тем не менее именно применение таргетной терапии позволило перевести рак почки в разряд хронических онкозаболеваний, поскольку во многих случаях метастатического процесса удалось добиться увеличения продолжительности жизни больных на годы. В последние годы всё большее распространение получает современная онкологическая концепция, основанная на принципе «если болезнь нельзя вылечить — её можно контролировать» . Применение данной концепции предполагает активную хирургическую тактику в отношении метастазов: их стремятся удалять во всех возможных (и целесообразных) случаях на фоне проводимой таргетной терапии .
При диагностике заболевания на первой стадии полностью излечиваются 90 % больных. При диагностике заболевания на четвёртой стадии прогноз неблагоприятный, тяжело добиться даже однолетней выживаемости.