Добровольное (Курганская область)
- 1 year ago
- 0
- 0
Информированное добровольное согласие — доктрина в медицинской этике и медицинском праве , согласно которой для медицинского вмешательства, особенно сопряженного с риском, должно быть получено согласие пациента , являющегося действительным только при соблюдении определенных условий .
Информированное добровольное согласие в настоящее время относят к основным ( англ. ). Такое согласие представляет собой необходимое предварительное условие для проведения предложенного врачом медицинского вмешательства для целей обследования или лечения. Согласие должно быть получено у пациента или его законного представителя. Оно должно быть добровольным, добровольность в данном случае определяется как отсутствие принуждения в таких формах, как угрозы, авторитарное навязывание стороннего мнения, подтасовка информации. Согласие должно основываться на предоставленной в доступной форме обстоятельной информации о предстоящем вмешательстве, вероятных осложнениях, вариантах процедур и условий их оказания. Информированное добровольное согласие выступает механизмом защиты прав как пациента, так и врача.
Информированное добровольное согласие также может быть условием для участия испытуемых в психологическом эксперименте , в клиническом исследовании , или любом другом виде экспериментов над людьми .
Информированное согласие взимается в соответствии с рекомендациями в области медицинской этики и этики исследований.
Бытует мнение, что требование на получение согласия пациента на медицинское вмешательство впервые сформулировано в XVIII веке в Великобритании . Понятие «добровольное согласие» впервые было сформулировано во второй половине 1940-х годов по окончании Нюрнбергского процесса , когда подчёркивалось внимание к добровольному участию испытуемых в медицинских экспериментах . Появление концепции «информированное согласие» многие авторы относят к 1957 году, когда в США после транслюмбальной пациент оказался обездвижен, он обратился в суд и выиграл иск против врачей: выяснено, что будучи уведомленным о данном осложнении, он бы не дал согласия, таким образом его согласие не было информированным .
О том, что информированное согласие было дано, можно говорить только в случае, когда присутствует чёткое понимание фактов, следствий и последствий действия. Чтобы предоставить информированное согласие, пациент должен обладать достаточной компетентностью и дееспособностью (под дееспособностью в данном контексте подразумевается, согласно формулировке ВОЗ , наличие «физических, эмоциональных и когнитивных способностей принимать решения или совершать целенаправленные действия», а под компетенцией понимается психическая способность «переработать и понять суть информации для принятия на этом основании чётко сформулированных решений») .
Некоторыми учёными оспаривается правомерность получения согласия у лиц, страдающих тяжёлыми психическими расстройствами (такими, как шизофрения , тяжёлая депрессия ), поскольку эти расстройства значительно сказываются на когнитивных функциях. Однако было показано, что при изменении формы предъявления информации, необходимой для принятия решения (например, многократное её повторение, предоставление большего количества времени на обдумывание), процент её усвоения практически не отличается от такового у здоровых людей. Лишь в очень тяжёлых случаях ( состояния изменённого сознания , острые психозы с выраженной растерянностью или крайней загруженностью психотическими переживаниями, состояния глубокого слабоумия ) отношение больного к факту оказания психиатрической помощи установить практически невозможно, поэтому получение согласия в таких случаях следует считать неправомерным .
В ряде стран пациенты, госпитализированные в недобровольном порядке , имеют законодательно закреплённое право отказаться от лечения . Согласно стандартам Европейского комитета по предупреждению пыток и бесчеловечного или унижающего достоинство обращения или наказания , «принудительное помещение лица в психиатрическое учреждение не должно истолковываться как разрешение на проведение лечения без его согласия» . В соответствии с принципами ВОЗ, законодательство должно предусматривать проведение всех видов лечения на основе добровольного и информированного согласия; недобровольная госпитализация и недобровольное лечение должны применяться лишь в исключительных случаях и при особых обстоятельствах .
Согласно Принципам защиты психически больных лиц и улучшения психиатрической помощи (документ ООН ), лечение без информированного согласия даже в самых тяжёлых случаях, когда пациент не способен дать осознанное согласие, не должно назначаться, если у пациента есть личный представитель, уполномоченный в соответствии с законом давать согласие на лечение за пациента. Однако личный представитель не может дать согласие на применение таких мер, как стерилизация , серьёзное хирургическое вмешательство, психохирургия и другие виды инвазивного и необратимого лечения психического заболевания, клинические опыты и экспериментальные методы лечения. Данные меры могут применяться только добровольно .
В случаях, когда лицу предоставлено недостаточно информации для принятия обоснованного решения, возникают серьезные этические вопросы. Подобные случаи в клинических исследованиях выявляются и предотвращаются Комитетом по Этике или комиссией специалистов.
Шаблоны информированного согласия для использования на практике можно найти на сайте Всемирной Организации Здравоохранения .
Понятие информированного добровольного согласия впервые в РФ законодательно закреплено принятием «Основ законодательства РФ об охране здоровья граждан» от 22 июля 1993 года № 5487-1 . В настоящее время в Российской Федерации информированное добровольное согласие «является необходимым условием оказания медицинской помощи», что закреплено ст. 20 федерального закона от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» , а порядок его получения установлен Приказом Министерства здравоохранения РФ от 20.12.2012 года № 1177н .
Регламентированы случаи медицинского вмешательства без согласия пациента, к ним относят экстренные показания устранения угрозы жизни человека, представление заболеванием опасности для других людей — в этом случае решение принимает консилиум врачей или лечащий врач с обязательным последующим информированием администрации медицинского учреждения и гражданина; также к данному виду относят неотложные действия в отношении лиц, страдающих тяжелыми психическими расстройствами, лиц совершивших общественно опасные деяния по решению суда и при проведении судебно-психиатрической и судебно-медицинской экспертиз .

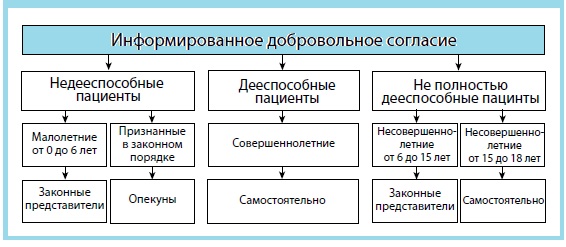
Право на дачу согласия прямо связано с дееспособностью :
В случае отказа законных представителей несовершеннолетнего (до 15 лет), либо законного представителя лица, признанного в установленном порядке недееспособным, от медицинского вмешательства, необходимого для спасения его жизни, медицинская организация имеет право обратиться в суд для защиты интересов такого лица.
При оформлении информированного добровольного согласия дееспособные пожилые люди часто привлекают доверенных лиц (ст. 182, 185 ГК РФ ) или попечителей (помощников), исполняющих обязанности в форме патронажа (ст. 41 ГК РФ ), но только для помощи, уступать его им пациент не имеет права .
В статье 20, пункте 9 федерального закона «Об основах охраны здоровья граждан в Российской Федерации» говорится, что согласие пациента не требуется, если:
Решение о вмешательстве принимается консилиумом врачей, непосредственно лечащим врачом (в случае невозможности созыва консилиума), врачебной комиссией или судом.
Согласно положениям Конвенции о защите прав человека и достоинства человеческого существа в связи с использованием достижений биологии и медицины вмешательство в здоровье может осуществляться только после получения на то свободного, осознанного согласия, основанного на информированности лица, подвергающегося такому вмешательству (ст.ст. 5—10), он заранее информируется о цели и характере вмешательства, возможных последствиях и связанных с ним рисках, пациент также в любое время может отказаться от своего согласия . Этой же Конвенцией предусмотрена непременность соблюдения медицинскими работниками профессиональных норм и обязанностей для максимально полного соблюдения прав пациентов и защиты их законных интересов .
Особенно важным является вопрос об отказе пациента от лечения в случае, когда такой отказ неизбежно приведёт к скорой смерти пациента. Фактически в такой ситуации речь может идти о пассивной эвтаназии . Согласно законодательству большинства стран, в том числе и России, человек имеет право как на согласие на проведение медицинского вмешательства, так и на отказ от него. При отказе пациента от лечения, даже в случае, когда такой отказ неизбежно приведёт к скорой смерти, нет прямой причинно-следственной связи с желанием приблизить свою смерть, могут быть и иные мотивы — нежелание испытывать страдания, недоверие к определенным процедурам, религиозные мотивы. Пациент имеет право на отказ от вмешательства, даже если после этого последует его смерть, и медицинские работники не имеют права оказывать ему медицинскую помощь вопреки его воле. Исключение составляют те случаи, когда есть угроза жизни, а больной из-за своего состояния неспособен полноценно выразить свою волю. Также следует учитывать, что пациент сначала может отказаться от определённого медицинского вмешательства, а через час заявить, что он хочет жить, несмотря ни на что. Врачам в такой ситуации приходится узнавать, что пациент действительно хочет, помогать ему понять, что он хочет .
Во многих европейских странах и США рутинной практикой являются так называемые «медицинские завещания» , в которых люди заранее указывают, что не хотят, чтобы их реанимировали в случае, если возникнет вопрос об этом. Тем не менее, даже при наличии такого документа врачи иногда оказываются в сложной ситуации, когда непонятно, как интерпретировать волю пациента. Например, пациент, больной СПИДом , попадает в клинику после автомобильной аварии, и медики устанавливают, что пациент оставил указания, что не хочет проведения реанимационных мероприятий. Однако при этом неясно, относится ли это желание к случаю автомобильной аварии или только к той ситуации, когда пациент будет умирать в терминальной стадии СПИДа .
Если пациент находится в вегетативном состоянии , то прекратить искусственное поддержание его жизни могут попросить его родственники, потерявшие надежду на его возвращение к нормальной жизни. В европейских странах и США в таком случае решение обычно принимается в судебном порядке, причем суды, как правило, разрешают отключение приборов жизнеобеспечения, ориентируясь на мнение самого человека, высказанное им при жизни .
Давно известной проблемой является возможный конфликт интересов, связанный с деятельностью медицинских учебных заведений, а также учёных-медиков. Например, в связи с Университетом Калифорнии известно о платежах медикам от компаний, производящих продающих те устройства и лекарства, которые практикующие врачи и исследователи в дальнейшем рекомендуют пациентам . Роберт Педовиц, бывший глава факультета ортопедической хирургии Калифорнийского университета в Лос-Анджелесе , выразил опасения того, что финансовые конфликты интересов его коллег могут негативно повлиять на лечение пациентов или исследования новых методов лечения . В последовавшем судебном иске Университета против разгласившего эту информацию прессе Педовица, университет выплатил, по соглашению сторон, $10 млн долларов, отказавшись при этом признать нарушения . Организация защиты прав потребителей Consumer Watchdog констатировала, что политика Университета Калифорнии «либо неадекватная, либо недостаточная… Пациенты в больницах Университета Калифорнии заслуживают самые надежные хирургические приборы и медикаменты… и не должны рассматриваться в качестве субъектов в дорогих медицинских экспериментах» .
Другие случаи с Университетом Калифорнии касаются изъятия женских яйцеклеток для имплантации другим женщинам без согласия пациента , незаконной продажи пожертвованных трупов и инъекций живых бактерий в мозг человека, что привело к преждевременным смертям .