Протозойные инфекции
- 1 year ago
- 0
- 0

| ВУИ: неонатальный герпес | |
|---|---|
| МКБ-10 | P |
| МКБ-9 | , |
| MeSH | |
| Внутриутробные инфекции | |
|---|---|
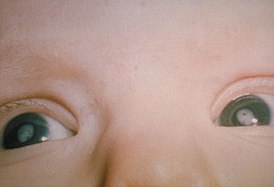
Катаракта при синдроме врождённой краснухи |
|
| МКБ-10 | P |
| МКБ-9 | |
| DiseasesDB | |
| MedlinePlus | |
| eMedicine | |
| MeSH | |
Внутриутробные инфекции (ВУИ) — это различные инфекционные заболевания эмбриона, плода и новорождённого, заражение которыми происходит внутриутробно и в процессе родов . Возбудителями инфекции могут быть вирусы , бактерии и (реже) паразиты . Путь передачи — вертикальный, от матери к плоду. Результатом инфицирования может стать выкидыш, врождённые пороки развития или острый инфекционный процесс у новорождённого.
Истинная частота врождённых инфекций до настоящего времени не установлена, но, по данным ряда авторов, распространённость данной патологии в человеческой популяции может достигать 10 %.
Внутриутробным инфекциям присущи те же закономерности, что и инфекционным заболеваниям в целом.
Имеют ведущее место в структуре младенческой смертности .
Доля ВУИ в структуре перинатальной смертности в нашей стране составляет почти 25 %, вместе с тем трансплацентарное инфицирование плода считается одной из наиболее вероятных причин 80 % врождённых пороков развития, которые, в свою очередь, составляют около 30 % всех смертей детей до 1 года
В 1971 году ВОЗ выделил понятие TORCH — синдром . Это аббревиатура наиболее часто встречающихся внутриутробных инфекций
Если нет четкого этиологического диагноза, говорят о TORCH-синдроме.
Инфекционный процесс у плода могут вызывать самые разнообразные возбудители. Согласно этому принципу можно выделить несколько групп.
Инфицирование этими же инфекциями в постнеонатальный период протекает в большинстве случаев бессимптомно или в лёгкой форме. Для плода особенно опасны возбудители инфекционных заболеваний, с которыми мать впервые встретилась во время беременности, так как в этот период первичный иммунный ответ снижен, тогда как вторичный — нормален.
Источником инфекции является мать. Но так же есть и ятрогенные причины инфицирования во время медицинских манипуляций .
Для всех ВУИ есть ряд общих симптомов. Схожесть симптомов связана с несколькими моментами: особенности возбудителей — чаще внутриклеточные инфекции, организм не может самостоятельно элиминировать инфекции — как следствие персистирующее течение. Кроме того у новорождённых возрастная слабость иммунитета, из-за чего инфекции принимают медленное течение. В результате действия инфекции на плод возникает комплекс воздействий таких как гипертермия, патологическое действие микроорганизмов и их токсинов вследствие чего происходит нарушение процесса плацентации и нарушения обменных процессов .
Общие признаки :
Диагностика ВУИ включает два обязательных компонента: 1) уточнение характера (этиологии) инфекции и 2) доказательство внутриутробного генеза заболевания. Диагностика ВУИ крайне затруднительна. Данные анамнеза и особенности течения беременности могут позволить лишь предположить возможность внутриутробного инфицирования. Точная диагностика предполагает исследование 1) матери, 2) последа и 3) плода (новорождённого, ребёнка). Исследование последа (плаценты, оболочек и пуповины) должно быть качественным, что предполагает изучение не менее 2-х кусочков пуповины, 2-х роликов оболочек (скрученных от места разрыва до места прикрепления к плаценте) и 10 кусочков плаценты. Необходимо проведение бактериологического и иммуногистохимического (ИГХ) исследований плаценты и оболочек. Внедрение ИГХ исследований в практику патологоанатома является совершенно необходимым. Только так можно преодолеть существующую гипердиагностику хламидиоза, микоплазмоза, токсоплазмоза, «дээнковой» и других инфекций. Метод иммунофлюоресценции при исследовании последа даёт большое количество ложноположительных результатов. Методы лабораторной диагностики ВУИ можно разделить на прямые и непрямые.
К прямым относят:
Непрямые методы диагностики — это серологические исследования методом иммуноферментного анализа ( ИФА ) качественный и количественный анализ IgM , IgG , IgA . У новорождённого исследуют кровь. Наличие IgG может говорить о трансплацентарном заносе антител материнских, поэтому кровь новорождённого исследуют повторно через 3-4 недели. диагностически значимым является увеличение титра IgG в 4 рза и более . Обнаружение в крови новорождённого IgM говорит о наличии активной инфекции у ребёнка. Из дополнительных исследований — в общем анализе крови можно обнаружить лейкоцитоз со сдвигом влево, лейкоцитоз с нейтропенией, токсическую зернистость нейтрофилов, анемию. Кроме того, детям с подозрением на ВУИ необходимо провести УЗИ брюшной полости для выявления гепатоспленомегалии, нейросонографию .
Из вирусов семейства герпеса все основные типы могут вызывать герпетическую инфекцию у новорождённого: вирус простого герпеса 1 и 2 типа, вирус простого герпеса 3 типа (varicella zoster), 4 тип — Вирус Эпштейна — Барр , волосистая лейкоплакия языка, синдром иммунной депрессии, 5-й тип — цитомегаловирусная инфекция, 6-й тип — розеола, 7-й тип — синдром хронической усталости , 8-й тип — саркома Капоши . Однако термин «неонатальный герпес» употребляется только применительно к заболеваниям, вызванным вирусом простого герпеса 1 и 2 типа. Самым опасным для ребёнка является ВПГ-2.
Вероятность инфицирования ребёнка зависит от того, насколько давно инфицирована мать. Чем «свежее» инфекция — тем больше шансов заразиться у ребёнка. Если к моменту родов у матери есть высыпания — это показание для кесаревого сечения .
В диагностике неонатального герпеса имеет значение оценка специфического анамнеза матери. При клиническом осмотре детей, родившихся от матерей с острым или рецидивирующим генитальным герпесом, осмотр кожи и слизистых необходимо производить с особой тщательностью. При возникновении у новорождённого судорог неясной этиологии показано проведение люмбальной пункции (при герпетическом энцефалите отмечается лимфоцитоз , моноцитоз и высокая концентрация белка). При возникновении у новорождённого клиники сепсиса , при котором нет эффекта от антибиотиков — необходимо обследование на герпес. Среди лабораторных методов диагностики золотым стандартом является выделение вируса из крови, ликвора , везикул культуральным методом. При кожной форме можно исследовать содержимое везикул или соскоб с кожи иммунофлуоресцентным методом с целью обнаружения антигена вируса. А при генерализованной инфекции и менингоэнцефалите исследуют кровь и ликвор методом ПЦР . Уровень антител IgG не информативен, так как это антитела матери. Уровни IgM говорят об острой инфекции у новорождённого.
При всех формах неонатального герпеса показана системная противовирусная терапия , так как локализованная форма может предшествовать генерализованной. При раннем назначении противовирусных препаратов исход благоприятный. Независимо от формы инфекции применяют ацикловир . Ацикловир (Зовиракс, Виролекс) в\в 2-3 недели плюс противогерпетический иммуноглобулин 2 — недели . Прекращать грудное вскармливание не имеет смысла, так как проникновение ВПГ в молоко матери маловероятно, за исключением высыпаний на груди у матери. Из местных средств при применяется видарабин , , бонафтоновая мазь.
Частота встречаемости 0,2-2,5 %. Вирус передается всеми секретами ( слюна , моча , кровь , слезы ). Клинические проявления при первичном инфицировании у беременных неспецифичны, могут напоминать клинику ОРВИ. Есть ряд факторов, способствующих высокой частоте внутриутробного инфицирования вирусом цитомегалии. К ним относятся эпидемиологические особенности, такие как значительная генетическая вариабельность штаммов ЦМВ, широкое распространение ЦМВ-инфекции в человеческой популяции (в подавляющем большинстве — в виде латентно-персистирующего течения), преобладание субклинических форм, как при первичной, так и при вторичной инфекции, разнообразие механизмов и путей передачи инфекции. Следующим фактором является незрелость иммунитета плода и новорождённого. И наконец, адаптационные иммунные изменения в организме женщины во время беременности (снижение функциональной активности клеточных механизмов иммунитета ), при которых возможна реактивация латентно-персистирующей ЦМВ-инфекции.
Заражение чаще всего происходит в родах, или с молоком матери. Во время беременности заражение происходит только в том случае, если мать впервые инфицируется во время беременности.
Врождённый гепатит с выраженной желтухой , тяжёлая тромбоцитопения с геморрагическим синдромом , менингоэнцефалит . Специфические признаки — кальцификаты в субэпендимальных отделах мозга и хориоретинит . Отдаленный прогноз определяется степенью поражения головного мозга. Если рано перенесённый менингоэнцефалит — дети как правило инвалиды, если гепатит — рано развивается цирроз , если — хроническая сердечная недостаточность .
Обследованию на ЦМВ-инфекцию подлежат дети, имеющие симптоматику врождённой инфекции, а также без клинических проявлений TORCH-синдрома, если они рождены женщинами из группы риска . У новорождённых детей в раннем неонатальном периоде при подозрении на ЦМВ прежде всего проводят идентификацию возбудителя любым доступным способом. Чаще всего используется ПЦР или выявление антигенов вируса, реже используется вирусологический метод. Материалом для ПЦР может служить любая биологическая жидкость ( моча , слюна , кровь, слезы), однако об активной ЦМВ-инфекции говорят только при обнаружении методом ПЦР генома ЦМВ в крови и ликворе . При нахождении ДНК вируса в других средах однозначную оценку периоду заболевания дать нельзя. Для уточнения остроты процесса используют серологические методы — определяют анти-цитомегаловирусные антитела классов М и G. Причём обязательно исследование «парных сывороток», то есть контроль исследования титров антител через 3-4 недели. Выявление антител класса IgM в пуповинной крови и в крови ребёнка в первые недели жизни является важным диагностическим признаком. А выявление IgG в крови ребёнка без сопоставления с материнскими титрами не является диагностически значимым, так как возможен трансплацнтарный перенос антител из организма матери.
Терапия врождённой ЦМВ-инфекции складывается из этиотропной и синдромальной терапии. Показанием к проведению этиотропной терапии является активный период врождённой ЦМВ-инфекции. Препаратом для выбора этиотропного лечения является цитотект. Детям вводят антицитомегаловирусный иммуноглобулин () внутривенно 2 мл/кг 2 раза в день каждые 2 дня в течение 3 недель .
Если есть опасность для жизни, то добавляют ганцикловир в/в на 14-21 день, хотя виростатики (противовирусные препараты) типа ганцикловира, фоскарнета применяются крайне редко из-за их высокой токсичности.
Частота 1:1000 новорождённых Ооцисты токсоплазм обычно находятся в фекалиях кошек и коз, откуда попадают во внешнюю среду. У беременных клиника заболевания протекает по типу мононуклеоза или гриппа, с высокой температурой или очень длительным субфебрилитетом, увеличены лимфоузлы. Часто присоединяется артралгия или артрит .
Вероятность инфицирования плода: заражение обычно происходит если инфекция свежая и зависит от срока инфицирования. Если 1 триместр — вероятность 15 %, во второй 30 %, в третий — 60 %.
У плода и новорождённого инфекция может быть в двух формах: поражение глаз и головного мозга или генерализованный токсоплазмоз. Помимо общих признаков инфекционного токсикоза присоединяется гепатит , менингоэнцефалит , поражение глаз (врождённая катаракта , может быть глаукома , атрофия зрительного нерва).
Схема обследования на токсоплазмоз новорождённых детей: при наличии клинических признаков токсоплазмоза исследуют антитела . Если антитела не обнаружены — исследование повторяют через 2 недели, если при повторном исследовании антител нет — то дальнейший контроль не нужен. При обнаружении показана специфическая терапия. Если при первичном исследовании обнаружены антитела класса IgM , то сразу показана этиотропная терапия. Если обнаружены только IgG , то исследование повторяют через 4 недели. Терапия показана при нарастании титра антител. При падении титра ребёнок в лечении не нуждается, но дальнейший контроль необходим.
Лечение токсоплазмоза может проводиться антенатально — то есть лечение беременной женщины. Если инфицирование в 1-й половине беременности — применяют спирамицин , клафоран , ровамицин . Если во 2-ю половину беременности — + сульфасалазин + фолиевая кислота . Лечение детей эффективно в периоды циркуляции в крови внецистных форм паразита, на цистные формы препараты не действуют. В полной санации нет необходимости, так как цистные формы (носительство) обеспечивает нормальный нестерильный иммунитет. Наиболее эффективны препараты в комбинации с сульфаниламидами. Имеются комбинированные препараты: , . Также применяют ко-тримоксазол в возрастной дозировке . Лечение новорождённых предполагает следующую схему: + + фолиевая кислота . Курс 4-6 недель. В течение первого года 4 курса с перерывом 1,5 месяца, а в перерыве спирамицин в течение 1,5 месяцев .
Данные ВОЗ свидетельствуют о том, что у 35-50 % новорождённых, матери которых инфицированы , развивается хламидийная офтальмия (в 5 раз чаще гонококковой), у 11-20 % — пневмония . Инфицирование как правило происходит в родах, вероятность передачи 40-70 %. Заболевание проявляется не сразу, а спустя 7-14 суток.
Существуют три формы инфекции у новорождённых:
Основными проявлениями заболевания у новорождённого являются:
Необходимо кроме ребёнка лечить и папу и маму. Новорождённому ребёнку назначают эритромицин в свечах на 24 дня или эригран внутрь. Также можно использовать Азитромицин .
Инфицирование микоплазмой как правило происходит в родах. Частота выявления возбудителя у беременных — 20—50 %, риск инфицирования плода не известен. Проводят терапию беременных с серопозитивным микоплазмозом после 16-й недели беременности, что снижает частоту заболеваемости новорождённых.
У новорождённых проявляется в виде пневмонии, которая начинается незаметно с токсикоза , появляется бледность, нарастает одышка, а только потом появляются физикальные данные. На рентгенограмме специфичным признаком является «симптом снежной бури» — двухсторонняя мелкоочаговая, местами сливная пневмония. Летальность составляет 15 %.
Новорождённым назначают эритромицин или азитромицин , а при тяжёлых формах левомицетин .
Если мать инфицируется в первые 12 недель, то беременность лучше прервать. До беременности необходимо обследоваться, и если мать серонегаттивна — то вакцинироваться . Если мать заражается краснухой в 1 триместре — вероятность у ребёнка 25 %, после 5-го месяца — 1-2 %.
Характерным клиническим проявлением является триада Грега :
У 2\3 детей врождённая краснуха проявляется по окончании перинатального периода.
Специфической терапии не существует, лечение симптоматическое.
Частота кандидоза в структуре инфекционно-воспалительных болезней новорождённых около 15—30 % случаев, причём в половине из них он остаётся нераспознанным или поздно диагностируемым . Кандидоз может быть вызван любым из видов, но чаще всего Candida albicans. К факторам риска развития кандидоза у новорождённых относятся: недоношенность , сахарный диабет у матери во время беременности, урогенитальный кандидоз матери во время беременности, повторные курсы антибиотиков , особенно в сочетании с иммуносупрессивной терапией , нарушения иммунитета , особенно , наличие в раннем неонатальном периоде ИВЛ , реанимационных мероприятий, полостных операций.
По времени инфицирования выделяют врождённый кандидоз, который развился при антенатальном или интранатальном инфицировании и постнатальный кандидоз. В зависимости от локализации процесса кандидоз делят на:
Также кандидоз классифицируют по тяжести процесса на лёгкую и тяжёлую формы в зависимости от локализации и объёма поражения, наличия инфекционного токсикоза. А кроме этого выделяют острое (7—14 дней) и затяжное (более 6 недель) течение заболевания.
Диагностика неонатального кандидоза базируется на клинической картине. При кожной и кожно-слизистой форме необходимости в лабораторном подтверждении нет. Лабораторная диагностика приобретает решающее значение при генерализованном, висцеральном и системном кандидозе. Лабораторными критериями могут считаться выявление грибов в активном состоянии при микроскопии субстрата, выделение антигенов и ДНК в стерильных субстратах, выделение в количествах больше допустимых при посеве субстратов, являющихся местом сапротифирования грибов.
При локализованном кандидозе кожи применяется местная терапия противогрибковыми мазями ( клотримазол , , кетоконазол , натамицин ). При затяжном течении назначают системные антимикотики — флуконазол внутрь. Суточная доза 5-8 мг\кг один раз в сутки. При кандидозе слизистых пораженные участки обрабатывают 2 % раствором соды или 0,1 % раствором гексорала . При рецидивировании применяют флуконазол . При системных кандидозах для лечения ЖКТ , дыхательной, мочеполовой системы, а также при висцеральном и генерализованном кандидозе лечение начинают с назначения флуконазола , а при неэффективности в течение 5—7 дней назначают амфотерицин В или в/в капельно .
На фоне эпидемического роста заболеваемости сифилисом в России в 90-х годах резко выросла заболеваемость врождённым сифилисом: в 1997 г. общая заболеваемость сифилисом превысила уровень 1990 г. в 51 раз, врождённым сифилисом — в 47 раз. Динамика роста заболеваемости врождённым сифилисом аналогична динамике удельного веса беременных среди больных сифилисом женщин. По данным Л. И. Тихоновой (1999 г.), в 1995-97 гг. в России этот показатель постоянно рос: 4,9 %, 5,5 %, 6,5 % .
Врождённый сифилис можно предупредить путём выявления и лечения зараженных матерей во время беременности. Поэтому беременных трёхкратно обследуют серологически, в том числе непосредственно перед родами.
Ранний врождённый сифилис — это ВУИ, проявляющаяся у ребёнка в возрасте до 2-х лет (согласно МКБ-10). Ранний врождённый сифилис может быть манифестный (с клиническими проявлениями) и скрытый .
У новорождённых детей с ранним врождённым сифилисом наблюдаются следующие симптомы: сифилитический ринит , диффузная инфильтрация Хохзингера, хориоретинит , гепатоспленомегалия , сифилитическая пузырчатка , розеолезная и пустулезная сыпь , , периоститы , остеопороз .
У новорождённых от матерей больных сифилисом при рождении берут на анализ пуповинную кровь для проведения комплекса серологических реакций. Кроме того проводят взвешивание и патоморфологическое исследование плаценты . При сифилисе плацента увеличена по массе, имеются признаки воспаления . Обязательно делают спинномозговую пункцию . В анализе ликвора присутствуют специфические изменения: лимфоцитарный выше 20 клеток в 1 мл, белок выше 1,5-1,7 г\л, положительные результаты РИФ и комплекса серологических реакций. На 7-8 сутки жизни ребёнка повторяют серологические исследования крови — реакцию микропреципитации, реакцию иммунофлуоресценции , , иммуноферментный анализ для выявления IgM .
Лечение проводится одним из препаратов пенициллина в течение 2-3 недель. Выбор препарата зависит от анализа ликвора . После окончания лечения ребёнка выписывают под наблюдение дерматовенеролога, а в районную поликлинику диагноз сообщается только с согласия матери. В КВД 1 раз в 3 месяца до достижения ребёнком возраста 3-х лет проводится клинико-серологический контроль .